급성골수세포백혈병 치료제 개발 동향
다이노나 연구소장/서울의대 교수 정경천
급성전골수세포백혈병(acute promyelocytic leukemia, APL, M3)을 제외한 급성골수세포백혈병(acute myelocytic leukemia, AML)의 표준 치료법은 7+3 유도요법(induction therapy; cytarabine 7일 + daunorubicin 3일)을 시행 후 고용량 cytarabine(Ara-C, cytosine arabinoside)을 투여하는 강화요법(consolidation therapy)을 하거나, 동종조혈모세포이식을 하는 것이다. 유도요법과 강화요법을 한 경우에 60세 이하와 이상 환자의 각각 70%, 50-55%에서 완전관해(complete remission, CR)※가 가능하나, 상당수에서 재발한다. 또한 AML 환자의 반수이상이 65세 이상이며 점점 증가하고 있는데, 이 환자들에서는 충분한 용량의 항암제를 투여하기 어려운 경우가 많아, 현재도 5년 생존율은 10%에 불과하다. 이러한 미충족수요를 해결하기 위하여, 부작용은 적으면서 효과적인 선택적 치료제를 개발하기 위한 연구가 진행되고 있다.
치료제 개발 동향
|
종류 |
약물 |
|
Epigenetic modifier |
|
|
DNMT inhibitor |
Guadecitabine |
|
IDH1 inhibitor |
AG-120(Agios), IDH305(Novartis) |
|
IDH2 inhibitor |
AG-221(Agios/Celgene) |
|
DOT1L inhibitor |
EPZ-5676 |
|
HDAC inhibitor |
Pracinostat |
|
BET inhibitor |
OXT015 |
|
Kinase inhibitor |
|
|
FLT3 inhibitor |
Quizartinib, Crenolanib, Gilteritinib(ASP2215), PLX3397 |
|
PLK inhibitor |
Rigosertib(ON01910), Volasertib(BI6727) |
|
Exportin inhibitor |
|
|
Exportin 1 inhibitor |
Selinexor(KPT-330) |
|
Immunotherapy |
|
|
Antibody-drug conjugate (ADC) |
SGN-CD33A |
|
Chimeric antigen receptor (CAR) T cell |
CART33 |
DNA 발현을 조절하는 epigenetic mechanism으로는 DNA promoter methylation, histone acetylation, histone methylation 등이 있이 있으며, 이 과정을 조절하는 약물들이 백혈병 치료제로 쓰이거나 개발 중이다.
1) DNA methylation 억제제
DNA methylation에 관여하는 효소로는 DNA methyltransferase(DNMT), isocitrate dehydrogenase(IDH), ten-eleven translocation(TET) 등이 있다.
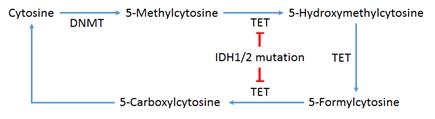
DNMT는 유전자 promoter 부위의 cytidine에 methyl기를 도입하는 효소이다. Azanucleoside는 pyrimidine analog로서 DNA 복제과정에서 cytidine 대신에 끼어 들어가서 DNMT의 작용을 억제한다. 현재 상용화된 azanucleoside로는 decitabine(5-aza-2′-deoxycytidine)과 azacitidine(5-azacytidine)이 있으며, azacitidine는 생체내에서 decitabine으로 대사되어 작용한다. 두 약물은 myelodysplastic syndrome(MDS) 환자에 투여하였을 때 30~60% 환자에서 효능이 있으며, AML 환자에서는 65세 이상 환자의 강화요법에 저용량 cytarabine 대신에 주로 쓰인다. 그러나 완전관해율(complete remission rate)이 30%를 넘지 않고, 생존율이 크게 호전되지 않아서, guadecitabine이 개발 중이다. Guadecitabine은 decitabine과 deoxyguanosine의 이중 접합체로서 deamination으로부터 보호되어 decitabine의 생체내 작용 기간을 연장시켜준다. 51명의 환자 대상의 임상시험에서 guadecitabine 투여환자의 57%에서 CRc를 보여 현재 대규모 임상3상시험이 진행 중이다.
IDH는 isocitrate를 α-ketoglutarate로 변화시키는 효소이다. AML 환자의 5-10%와 10-15%에서, 각각 IDH1, IDH2 유전자 돌연변이가 발견된다. 변이된 IDH 효소는 α-ketoglutarate를 β-hydroxyglutarate 시켜 TET 작용을 억제하므로, hypermethylation을 유도한다. 돌연변이 IDH1 억제제로는 AG-120과 IDH305, IDH2 억제제로는 AG-221이 현재 초기 임상시험 중이며, AG-221은 76% 환자에서 효능이 있는 것으로 보고되었다.
2) DOT1L 억제제
DOT1L은 histone 단백의 lysine을 methylation시키는 H3K79 methyltransferase 효소이다. DOT1L은 telomeric silencing, 유전자 전사, 그리고 DNA 복구 등에 관여한다. DOT1L 유전자의 염색체전이(chromosomal translocation)은 혼합직계성백혈병유전자(mixed lineage leukemia, MLL) 재배열을 동반한 백혈병(MLL-rearranged leukemia)을 유발한다. DOT1L과 다른 단백질의 결합(MLL fusion protein)은 해당 단백의 표적 유전자의 histone methylation을 유도하여 유전자 발현이 증가한다. DOT1L 억제제로는 EPZ-5676이 임상시험 중이며, 재발 혹은 난치성 34명의 환자 중 2명에서 완전관해를 유도하였다는 보고가 있다.
3) Histone deacetylase 억제제
간질치료제로 쓰이는 valproic acid는 histone deacetylase(HDAC) 억제 효능이 있어, AML 세포의 분화를 유도하고, 증식을 유도하며, 세포자멸사(apoptosis)도 유도한다. 그러나 단독요법으로는 효과가 너무 낮아서, all-trans retinoic acid(ATRA) 혹은 DNA methylation 억제 약물 등과 혼합요법이 시도되었으며, valproic acid와 methylation 억제 약물 혼합요법이 효과가 좀 더 좋은 것으로 보고되었다. valproic acid외에도 HDAC 억제제로 vorinostat, mocetinostat, entinostat, panobinostat 등이 개발되었으나, AML 치료에는 valproic acid가 효능 및 부작용 면에서 더 좋을 것으로 평가된다.
Pracinostat는 class I, II, IV HDAC 선택적 억제능이 매우 우수한 약물이다. 이 약물은 methylation 억제약물인 azacitidine과 병용하여, 유도요법이 어려운 AML 환자에 투여하는 임상2상시험에서. 완전관해율은 42%, 전제 반응율은 54%를 보였다.
4) BET 억제제
BET 억제제는 BET family of bromodomains(BRD2, BRD3, BRD4)애 결합하여, BET와 acetylated histone 및 전사인자와의 상호작용을 억제한다. BET 억제제인 OXT015 임상시험에서, 재발 혹은 난치성 33명의 AML 환자 중 CR 1명, CRi 1명이었으며, 2명에서는 골수와 말초혈액에서 백혈병세포수가 감소하였다.
Kinase 억제제로는 FLT3 억제제와 Polo-like kinase(PLK) 억제제 등이 개발 중이다.
1) FLT3 억제제
CD34+ 조혈모세포나 전구세포에 발현되어 세포의 증식 및 분화를 조절하는 protein tyrosine kinase(PTK)인 FLT3는 AML 환자의 약 1/3에서 돌연변이가 발견된다. 주로는 internal tandem duplication(ITD)이며, 일부는 tyrosine kinase domain(TKD)의 돌연변이이다. FLT3-ITD가 있는 환자는 재발율이 높고 생존율인 낮다. 1세대 FLT3 억제제로는 sunitinib, sorafenib, midostaurin, lestaurtinib 등이 있다. 이들 약물은 다른 PTK들도 억제하며, MD Anderson에서 시행한 sorafenib과 azacitidine 병용투여 환자에서는 46%에서 효과가 있었으나, 기존 항암제와 병용투여시 효과가 크지 않았다. FLT3 억제능이 좀 더 선택적이고 강력한 2세대 약물로는 quizartinib, crenolanib, gilteritinib(ASP2215), 그리고 PLX3397 등이 있다. Quizartinib는 재발 혹은 난치성 AML 환자의 44-54%에서 CRc를 유도할 수 있었고, 전체적으로 61-72% 환자에서 효능이 있었으며, FLT3 돌연변이가 있는 환자에서 좀 더 효능이 좋았다. 그러나 약 반수의 환자에서 3개월 이내에 재발하였다. Crenolanib는 FLT 돌연변이가 있는 AML 환자 중, FLT3 억제제를 투여 받은 적인 없는 환자와 있는 환자의 각각 23%, 5%에서 CR를 유도하였다. 그리고 ASP2215는 FLT3 돌연변이 있는 AML 환자의 57%에서 효능(CRc 43%)이 있었고, 돌연변이가 없는 환자에서는 11%에서만 효능이 있었다. FLT3 억제제 효능은 진정한 CR보다는 주로 CRi를 유도하며, 단기간에 재발하는 점에서 골수이식을 위한 가교역할로서 좋은 후보 약물이 될 수 있다.
2) PLK 억제제
PLK는 세포 분열을 조절하는 serine/threonine kinase로서 정상세포에 비해서 백혈병세포에서 과발현 되어 있다. PLK 억제제인 Rigosertib(ON01910)은 methylation 억제 약물을 투여 받았던 일부 고위험 MDS 환자군에서 생존율 연장 효과가 있다고 보고되었으며, AML 환자를 대상으로 임상시험 중이다. 또 다른 약물인 volasertib(BI6727)은 재발 혹은 난치성 AML 환자 대상 임상1상시험에서 단독투여로 12%(5/43)에서 CRi가 유도되었다. 저용량 cytarabine을 병용 투여한 임상2상 시험에서는 31%에서 CRc이 유도되어, cytarabine 단독투여(CRc 13%)보다 효능이 우수하였다.
종양억제단백을 포함한 200개 이상의 핵내 단백질을 세포질로 배출하는 exportin 1(CRM1, XPO1)은 백혈병을 포함한 여러 암에서 과발현되면 나쁜 예후와 연관되어 있다. NSG 마우스에 AML 세포주 이식 모델에서, exportin 억제제인 selinexor(KPT-330)가 항-백혈병 효과를 보였다. Decitabine은 selinexor의 항-백혈병 효과를 증진시키는 것으로 보고되었다.
1). 항체-약물 접합체(antibody-drug conjugate, ADC)
항-AML 항체 치료제는 주로 CD33 항원을 표적으로 하는 항체가 개발되었다. Gemtuzumab ozogamicin으니 AML 치료제로 2000년에 인가받은 최초의 치료항체이다. 그러나 치명적 간독성을 유발할 수 있고, 기존 유도요법에 추가하거나 61세 이상 환자에 단독요법으로 투여하였을 때, 부작용에 비해 효능이 충분하지 않아 2010년에 자진 철회되었다. 이후, 용량을 낮추고 투여 간격을 조절하여 투여하였을 때, 효능(CR+CRp) 및 전체생존율이 기존 항암요법(75%, 41.9%)에 비해서 각각 81%, 53.2%로 증가하였다. 또한, 항암요법을 받기 어려운 61세 이상의 환자에 투여하였을 때 평균생존기간은 4.9개월로 최적의 보조요법을 받은 환자(3.6개월)에 비해 연장 효과가 있었고, 27%에서 CRc를 유도하였다.
초기에 개발된 ADC는 항체와 약물의 결합이 불안정하여 생체내에서 약물이 떨어져 나오는 경우가 많았다. SGN-CD33A는 dipeptide linker로 항체와 pyrrolobenzodiazepine(PBD) dimer의 결합을 안정화시켰으며, PBD는 DNA를 공격하여 세포사멸을 유도한다. 최근에 발표된 임상1상시험 결과 기존 항암유도요법을 적용할 수 없는 AML환자에서 azacitidine 혹은 decitabine 등과 병합투여 하였을 때, 76%에서 효능이 있었으며, 특히 71%에서 CRi가 관찰되었다.
2) Chimeric antigen receptor(CAR) T 세포
CAR T 세포는 암세포 특이적 항체와 costimulatory domain의 접합체를 발현시킨 T 세포를 의미한다. 재발한 혹은 난치성 B세포 급성림프구백혈병(acute lymphocytic leukemia, ALL) 환자에게 항-CD19 항체를 발현시킨 CAR T 세포(CTL019 T cell)를 주사하였을 때, 90%(29/30명)에서 CR이 달성되었고, 6개월째 무사고생존율(event free survival, EFS)은 67%였다. 27% 환자에서는 심각한 cytokine release syndrome이 발생하였으나, 항-IL-6 항체 투여도 조절이 되었다.
AML 치료용으로는 항-CD33 항체를 발현시킨 CAR T 세포(CART33)이 개발되었으며, 동물모델에서 AML 생존기간을 연장시켰을 뿐만 아니라 약 40%에서 백혈병이 치료되었다.
여러 종류의 AML 치료용 신약들은 단독요법으로 효능을 보일 수도 있지만, 초기에 암세포의 수를 최대한 줄이는 것인 중요한 AML 치료에 있어서는, 복합치료가 더 효과적일 수 있다. 그리고 AML 치료에 있어서 중요한 이슈인 고령 환자, 특히 현재의 유도유법을 적용할 수 없는 환자에서는 volasertib(PLK 억제제), guadecitabine(DNA methylation 억제제), SGN-CD33A 등이 대안이 될 가능성이 있다. 또한, CAR T 세포와 새로운 ADC 개발에도 주목할 필요가 있을 것으로 생각된다.
※AML 치료효능 평가 기준
CR (complete remission): Bone marrow blasts <5%; absence of blasts with Auer rods; absence of extramedullary disease; absolute neutrophil count >1.0 x 109/L (1000/µL); platelet count >100 x 109/L (100,000/µL); independence of red cell transfusions
CRi (complete remission with incomplete hematologic recovery): All CR criteria except for residual neutropenia or thrombocytopenia
CRc(composite complete remission): CR + CRi
PR (partial remission): Relevant in the setting of phase I and II clinical trials only; all hematologic criteria of CR; decrease of bone marrow blast percentage to 5 to 25%; and decrease of pretreatment bone marrow blast percentage by at least 50%
참고문헌
Abdel-Wahab O, Levine RL. Mutations in epigenetic modifiers in the pathogenesis and therapy of acute myeloid leukemia. Blood. 2013;121:3563-72.
Amadori S, Suciu S, Selleslag D, et al. Gemtuzumab Ozogamicin Versus Best Supportive Care in Older Patients With Newly Diagnosed Acute Myeloid Leukemia Unsuitable for Intensive Chemotherapy: Results of the Randomized Phase III EORTC-GIMEMA AML-19 Trial. J Clin Oncol. 2016;34:972-9.
Brandwein JM. Targeting polo-like kinase 1 in acute myeloid leukemia. Ther Adv Hematol. 2015;6:80-7.
Etchin J, Montero J, Berezovskaya A, et al. Activity of a selective inhibitor of nuclear export, selinexor (KPT-330), against AML-initiating cells engrafted into immunosuppressed NSG mice. Leukemia. 2016;30:190-9.
Fredly H, Gjertsen BT, Bruserud O. Histone deacetylase inhibition in the treatment of acute myeloid leukemia: the effects of valproic acid on leukemic cells, and the clinical and experimental evidence for combining valproic acid with other antileukemic agents. Clin Epigenetics. 2013;5:12.
Kenderian SS, Ruella M, Shestova O, et al. CD33-specific chimeric antigen receptor T cells exhibit potent preclinical activity against human acute myeloid leukemia. Leukemia. 2015;29:1637-47
Maude SL1, Frey N, Shaw PA, et al. Chimeric antigen receptor T cells for sustained remissions in leukemia. N Engl J Med. 2014;371:1507-17.
McLean CM, Karemaker ID, van Leeuwen F. The emerging roles of DOT1L in leukemia and normal development. Leukemia. 2014;28:2131-8.
Navada SC, Steinmann J, Lübbert M, et al. Clinical development of demethylating agents in hematology. J Clin Invest. 2014;124:40-6.
Ranganathan P, Yu X, Santhanam R, et al. Decitabine priming enhances the antileukemic effects of exportin 1 (XPO1) selective inhibitor selinexor in acute myeloid leukemia. Blood. 2015;125:2689-92.
Stein EM, Tallman MS. Emerging therapeutic drugs for AML. Blood. 2016;127:71-8.
Wander SA, Levis MJ, Fathi AT. The evolving role of FLT3 inhibitors in acute myeloid leukemia: quizartinib and beyond. Ther Adv Hematol. 2014;5:65-77.
이전
2016.06.07
다음